疫情特殊时期提速“绿色通道”,中山医院成功抢救多名患者→
“胸痛8小时,急性A型主动脉夹层!”
“连夜手术,急性下肢动脉栓塞患者!”
“双肺多发占位,疑似恶性肿瘤伴有颅脑转移!请开通‘绿色通道’!”

一个个急危诊断好像一条条“快速战斗指令”,中山人枕戈待旦,闻令而动,快速应战。
心脏大血管外科
十天内挽救5位急性A型主动脉夹层患者
急性A型主动脉夹层是临床最凶险的危急症之一,来势凶猛、毫无征兆,患者往往处境危险,命悬一线。除因破裂导致猝死之外,还易累及心脏、大脑以及全身各个脏器从而导致死亡,如不接受及时的外科手术,其48小时死亡率超过50%,两周内死亡率更是高达90%。
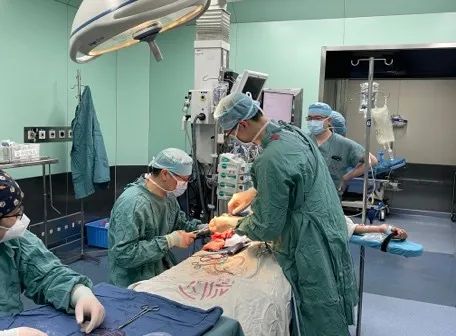
3月30日下午5点,宝山区的郑女士在家中突发胸痛,剧烈难忍,送至附近医院急诊后,怀疑是主动脉夹层,通过全市急诊预警转运机制,当晚11点转至中山医院后,快速完成了主动脉CTA、新冠核酸、血型鉴定等系列检查,明确了患者的急性A型主动脉夹层诊断。此时患者距发病仅8小时,却已出现血压下降等休克早期表现,心外科王春生主任当机立断,连夜进行急诊手术,为该患者实施了保留主动脉瓣的根部替换、全主动脉弓人工血管置换并支架象鼻手术。经过通宵达旦的手术,翌日清晨,患者转危为安,平稳送至重症监护室。
三月以来,上海面临常态化疫情防控以来最严峻的考验,中山医院心外科同力协契、精锐出战,为救治急性主动脉夹层患者筑起生命的防护墙。自3月28日起,上海对浦东、浦西相继实施分区封控筛查,王春生主任带领中山医院心脏大血管外科团队,包括赖颢、孙勇新、李军、季强等多位骨干,24小时枕戈待命、闻令而动,在院领导的鼎力支持下,协同急诊、放射、重症医学、麻醉、体外循环、输血科、护理等各个部门,克服各种困难,先后共救治了5位来自全市各区的急性A型主动脉夹层患者。
血管外科
及时精准救治急危重症患者
在这共同守“沪”的特殊日子里,血管外科全体同仁舍小家,为大家,上下同心,积极应对,及时精准救治急危重症患者,为病人筑起一道安全屏障。
血管外科党支部党员们在疫情期间尽己所能,参与方舱医院救治工作,在社区参加核酸采集和志愿者服务工作。

留守医护担当起急诊的救治工作。封控期间,急诊血管外科接诊了一位急性下肢动脉栓塞患者。患者从外院转诊而来,潘天岳、司逸两位党员当晚即行动脉切开取栓术,为患者成功保肢。之后的几天时间里,咨询班岳嘉宁、总值班方圆、林长泼和唐涵斐医生忙碌于急诊抢救室,积极救治多名急危重症患者,还顺利完成血透通路破裂出血止血、缺血坏死下肢截肢等急救手术;符伟国主任、郭大乔副主任、党支部董智慧书记参与病房查房,指导、协调危重患者诊疗方案制定。
与临床携手提速“绿色通道”,
创造中山病理诊断新纪录
不久前,来自河南的马女士在入职体检时发现“双肺多发占位,疑似恶性肿瘤伴有颅脑转移!”经推荐,一家人来到呼吸科张新主任医师门诊。
3月31日上午,由张新主任医师操作取得了病变活检组织。但此时新的难题出现了——常规流程下,病理活检报告势必要等待两三天,而4月1日起,浦西地区开始封控管理,若没有病理报告,即便住院也无法治疗。若不能住院,患者将陷入无处可去的窘境。考虑到患者随时可能遭遇未知的生命危险。事出紧急,张新主任医师向病理科侯英勇主任介绍了患者的特殊情况并寻求协作。



侯主任立即指导病理科迅速开辟“绿色通道”,在现有“活检小组织快速病理诊断”的基础上,对接、落实标本的接收、处理、制片、细胞涂片、分子检测等主要节点负责人。接力棒在临床与病理科各环节稳步、快速传递。
最终,在呼吸科与病理科的通力合作下,历时约9个小时,病理报告完成了——中低分化腺癌,EGFR基因L858R突变。组织学亚型和分子亚型诊断明确,为患者第一时间获得临床一线分子靶向治疗赢得了机会。4月1日一早,呼吸科门诊医生就给患者用上了“救命药”,且无需住院。
为了协助临床救治,病理科开展活检小组织快速病理诊断工作已有十余年,通过组建团队、优化标本处理条件等,将部分小组织病理诊断时间缩短在12至24小时,部分分子病理诊断时间缩短到36至48小时,保质保量地为临床诊治工作提供病理支撑。



在新冠疫情的特殊时期,将组织病理诊断缩短到4小时之内、分子病理诊断在9小时之内,创造了中山病理诊断新速度。临床与病理团队在该案例中探索的策略,今后将进一步优化,应用到危急重症病人的救治工作中,为更多的患者提供帮助。
